Кальций - важнейший минерал организма!
Прочитав статью, вы узнаете:
1. Основные функции кальция
2. Механизм всасывания кальция
3. Связь витамина D и магния
4. Магний и другие минералы для поддержки костной ткани
5. Железо и кальций
6. Кишечник и кальций
7. Кальций в крови
8. Регуляция уровня кальция в крови
9. Витамин К и кальций
10. Другие кофакторы в обмене кальция
11. Причина избытка и дефицита кальция
12. Остеопороз и факторы риска
13. Лабораторная диагностика
14. Суточные нормы кальция
15. Кальций в продуктах питания
16. Молоко и кальций
Если материал был полезен, вы можете оставить в благодарность любую сумму, которая будет направлена на развитие ONLINE KITCHEN и разработку мобильного приложения с рецептами и полезной информацией для здоровья. Спасибо!
В человеческом организме кальций находится в трех основных местах:
- В костях скелета (около 98% кальция содержится в костной ткани, которая является для нас "резервуаром" кальция в течение всей жизни);
- В клетках (особенно в клетках мышц);
- Вкрови. Именно кровью кальций доставляется в органы и ткани организма и именно в те места, где он необходим.
Кальций является основной составной частью костей и зубов. Костная ткань состоит на 70% из кальциевых соединений (гидроксиапатита), на 22% — из коллагена, 8% составляет водная фракция.
Кальций обеспечивает жесткость костной ткани, в то время как коллаген обеспечивает ее прочность и эластичность.
Кость - это кристализация гидроксиапатита на коллагеновой матрице.
Для того, чтобы кальций мог отложиться в костной ткани, ему необходимо пройти процесс биоминерализации при участии витаминов (A, C, D, E, K, группы B), макро- и микроэлементов (Mg, Mn, P, Cu, Zn, J, Mo) и ферментов, которые активируются в присутствии магния и витаминов группы B.
Основные функции кальция
В организме кальций выполняет многочисленные функции. Ионы кальция регулируют практически все основные процессы, кальций входит в состав многих структурных соединений – белков, ферментов, витаминов, гормонов и комплексов с аминокислотами.
Вот лишь некоторые основные функции кальция:
- Структурный компонент костей и зубов;
- Участвует в мышечных сокращениях;
- Регулирует проницаемость клеточных мембран;
- Участвует в проводимости сигнала по нервным клеткам;
- Регулирует сердечную деятельность;
- Участвует в свертывании крови;
- Необходим для нормального функционирования многих ферментов.
Кальций является основным универсальным регулятором жизнедеятельности клетки, а, следовательно, всех процессов, происходящих в организме.
Механизм всасывания кальция
Кальций - Витамин D - Магний
Всасывание кальция происходит в кишечнике.
Особую роль в процессах всасывания кальция играет специфический кальцийсвязывающий белок (СаСБ), синтез которого в слизистой оболочке кишечника зависит от метаболитов Витамина D. Витамин D превращается в активную форму в почках и в печени путем гидроксилирования с образованием 1,25-дигидроксихолекальциферола (кальцитриола).
Кальцитриол - активный метаболит витамина D, участвующий в усвоении кальция.
Одна молекула СаСБ переносит 4 атома кальция. Это генетически заложенный процесс.
Интенсивность всасывания зависит от активности фермента кальцийзависимой АТФ-азы, которая возрастает в присутствии Витамина D.
Так же в усвоении кальция важную роль играет желчь, которая образует с катионами Са2+ растворимые комплексные соединения, легко проходящие через липидные мембраны, что также способствует всасыванию кальция в кишечнике.
Витамин D необходим для обеспечения абсорбции кальция и обменных процессов в костной ткани. Читать статью про Витамин D
Связь витамина D и магния
Витамин D может работать только тогда, когда в организме достаточно магния. Только с магнием он преобразуется в активную форму. При дефиците магния витамин D сохраняется, но остается неактивным и, следовательно, не может использоваться организмом.
Магний влияет на метаболизм витамина D в нескольких областях:
- Он участвует в активации витамина D, что означает, что только с магнием ферменты, которые превращают витамин D в его активную форму, могут стать активными;
- Витамину D нужны определенные транспортные белки, чтобы попасть в организме из пункта А в пункт В. Без магния эти транспортные белки неактивны;
- Гормон паращитовидной железы, паратгормон, участвует в регуляции метаболизма витамина D. Этот гормон сильно зависит от здорового уровня магния.
Низко-магниевая диета привычна для многих. Она состоит из продуктов с высокой степенью переработки, таких как продукты из белой муки (макароны, пицца, бургеры, выпечка и пирожные), сладости, а также готовые продукты, богатые жирами и фосфатами.
Читать статью про магний
Магний и другие минералы для поддержки костной ткани
Наши кости, помимо кальция, на 22 процента состоят из коллагеновой матрицы, которая имеет вид сетки. Коллагеновая матрица необходима для встраивания кальция в костную ткань и его удержания в ней. С возрастом коллагеновая матрица изнашивается, и минерализация костной ткани затрудняется.
Для обновления коллагенового матрикса организму необходимы особые минералы, которые принимают непосредственное участие в формировании коллагена. Ими являются остеотропные минералы: магний, цинк, бор, марганец и медь.
Магний регулирует минерализацию, равномерный рост, гибкость и прочность костной ткани, увеличивает репаративный потенциал костей.
Важным является соблюдение баланса кальций/магний:
Са: Мg = 2:1
При снижении соотношения Mg:Ca в сторону дефицита магния обменные процессы в кости замедлены, быстрее депонируются токсичные металлы (прежде всего, кадмий и свинец). Вследствие накопления токсичных элементов в суставе из-за нарушения пропорции Mg:Ca функция суставов постепенно ухудшается: уменьшается объем движений, происходит деформация суставов конечностей и позвоночника.
ЖЕЛЕЗО
Помимо того, что железо необходимо для поддержания достаточной обеспеченности тканей кислородом, этот микроэлемент также участвует в метаболизме коллагена — основного структурного белка всех видов соединительной ткани, в т. ч. костной.
Кальций не будет качественно усваиваться при железодефиците.
Кишечник и кальций
Для абсорбции кальция необходимо иметь здоровый кишечник, хорошее состояние энтероцитов (клетки эпителия кишечника), достаточное количество бифидобактерий.
Часто протоколы оптимизации баланса кальция в организме начинаются с контроля микробиоциноза и введения препаратов, которые будут поддерживать работу бифидобактерий, либо сами эти бактерии.
Злейший враг кальция - глютен. При соблюдении безглютеновой диеты уже за 2-3 недели можно увидеть улучшения гомеостаза кальция. Почему глютен вредит кишечнику? Глютен - это лектин. Читать статью про леткины.
Концентрация кальция в крови
Кальций жизненно необходим, поэтому его концентрация в крови является постоянной и жестко контролируется организмом.
Сывороточный уровень кальция не зависит от его колебаний в рационе. Как только этот уровень снижается, организм немедленно компенсирует потери из костной ткани.
При недостаточном потреблении кальция большое количество кальция выводится из костей, ослабляя их. Таким образом, дефицит кальция может привести к развитию остеопороза и других заболеваний.
Регуляция обмена кальция
Регуляция обмена кальция осуществляется:
- Паратиреоидным гормоном (паратгормоном, ПТГ)
- Кальцитонином (тиреокальцитонином)
- Витамином D (в форме активного метаболита 1,25-диоксихолекальциферол)
Паратиреоидный гормон (ПТГ)
Паратиреоидный гормон вырабатывается в четырех паращитовидных железах, расположенных на шее вокруг щитовидной железы.
Когда концентрация кальция в крови снижается, паращитовидные железы выделяют паратгормон, который стимулирует вымывание кальция из костей обратно в кровь и стимулирует образование активной формы витамина D (кальцитриола), который обеспечивает всасывание кальция из кишечника.
Когда же концентрация кальция в крови повышается до верхнего предела нормы, кальцитриол воздействует на паращитовидные железы, заставляя их прекратить выделение паратгормона. Тогда всасывание кальция из кишечника замедляется, а его избыток быстро осаждается в костях или выводится из организма вместе с мочой. И как только кальций в крови снижается, цикл выработки паратгормона повторяется заново.
Если вы сдаете анализ на паратгормон и видите, что он выше нормы (от 12 до 65 пг/мл), это может означать нехватку кальция и начало разрушения костной ткани.
Кальцитонин
По своей сути, кальцитонин полная противоположность паратгормону. Он вырабатывается клетками щитовидной железы. Действие кальцитонина направлено на снижение уровня кальция в крови и торможение процесса разрушения кости.
Как только в крови повышается уровень кальция, повышается и концентрация кальцитонина. В клетках костей есть специальные рецепторы, на которые кальцитонин воздействует и усиливается поступление кальция из крови в кость. Это тормозит процесс разрушения кости.
Витамин К
Витамин К (в частности, К2) направляет кальций именно в скелет, предотвращая его отложение в неправильных местах, т.е. в органах, суставах и артериях.
Большая часть артериальных бляшек состоит из отложений кальция (атеросклероз), отсюда и термин «затвердевание артерий». Витамин К2 активирует белковый гормон остеокальцин, вырабатываемый остеобластами (клетками костной ткани), который необходим для связывания кальция в матрице кости. Остеокальцин также помогает предотвратить отложение кальция в артериях.
Как уже упоминалось, витамин D помогает организму усваивать кальций, но витамин K направляет этот кальций в те области скелета, где он необходим. Витамин D - это шлагбаум, чтобы впустить кальций, а витамин K регулировщик, направляющий поток машин.
Другими словами, без К2 кальций, который так эффективно поступает в организм с помощью витамина D, может работать ПРОТИВ, накапливаясь в коронарных артериях, а не в костях.
Поэтому всегда с высокими дозами витамина D от 10 000 МЕ назначается витамин К2, чтобы не допустить избытка кальция в сосудах.
Другие кофакторы в обмене кальция
Бор в хелатной форме (фруктозоборат, глицеринат бора) обеспечивает поддержку функции паращитовидной железы, гормоны которой контролируют метаболизм витамина D и соответственно кальция и фосфора, а также образование дефицитных при климаксе эстрогенов.
В обмен кальция входят компоненты, определяющие созревание коллагеновой матрицы кости (витамин С и железо, витамин В6 и медь, органический кремний, органический связанный цинк), и хондропротекторы (хондроитин и глюкозамин сульфаты в комбинации с цитратом марганца).
Коллаген подвергается процессу минерализации, в основном ионами кальция, за счет чего приобретает соответствующую механическую прочность.
Коллаген - это скрученные белки, которые содержат лизин и пролин до 30%. Коллаген должен быть зрелый. Созревание - это прошивание нитей коллагена поперечными связями. Для этого нужен вит С и железо - при их участии происходит сшивание по пролину. Для сшивания по лизину - требуется витамин В6 и медь. Коллаген из пищи полностью расщепляется до аминокислот в нашем ЖКТ и из него синтезируется наш собственный коллаген. Коллаген из пищи: холодец, наваристый костный мясной и рыбный бульон.
Хронический дефицит марганца и меди приводит к снижению активности строящих кость остеобластов, увеличению резорбции костного матрикса и, следовательно, снижению плотности и массы костей. Недостаточность потребления меди и марганца приводит к значительному снижению содержания кальция в костях.
Энергетика костной ткани определяется цитратами (кальция, магния), а также минералами – магнием, цинком, хромом, марганцем.
Энергия костной системы обеспечивается за счет глюкозы. Для этого нужен инсулин, а инсулину нужен цинк. Иснсулин образуется в бета клетках островков лангерганса виде гексакломплексов с цинком. Цинк сопровождает инсулин на протяжении всего цикла его существования.
Островки Лангерга́нса — скопления гормон-продуцирующих (эндокринных) клеток, преимущественно в хвостовой части поджелудочной железы.
Также цинк входит в состав фермента щелочной фосфотазы, который контролирует перенос фосфата - для образования фосфата кальция. Поэтому важно следить за нормальным уровнем щелочной фосфотазы.
Чтобы предотвратить остеопороз и избыток кальция, необходимо исключить дефициты кофакторов обмена кальция в организме.
Избыток кальция вреден для здоровья
Инсульты и инфаркты связаны с избытком кальция в крови. Во-первых, когда его много, он увеличивает свертываемость крови, и это может приводить к образованию тромбов. Именно тромбы являются причиной инфаркта и ишемического инсульта. Они перекрывают кровоток в сосудах, снабжающих сердце или мозг. В первом случае возникает инфаркт, во втором – инсульт.
Но есть и второй механизм негативного действия кальция на сосуды. Его избыток может откладываться на внутренней стенке артерий, делая их более жесткими. Более того, когда кальций фиксируется на холестериновых бляшках, на них легче формируются тромбы.
Кроме того, кальций и бляшка могут разрушать стенку артерии, приводя к аневризме или даже к разрыву. Разрывы аневризмы аорты, как правило, связаны с разрушением её стенки, в котором большую роль играют отложения кальция.
Причины избытка кальция:
- Неправильное употребление витамина D – с нарушениями рекомендованных доз и без поддержки витамином К2 высоких доз;
- Сбой работы паращитовидной железы, когда она начинает работать в чрезмерно активном режиме и повышается синтез витамина D;
- Почечная недостаточность;
- Бесконтрольное употребление продуктов, содержащих высокие концентрации кальция, а также прием витаминных комплексов без рекомендаций врача.
Причины недостатка кальция:
- Нехватка витамина D;
- Нерациональное питание (дефицит кальция в поступающей пище);
- Нарушения всасывания кальция в кишечнике;
- Избыточное поступление веществ, препятствующих усвоению кальция или способствующих его быстрому выведению: избыток фосфора (газировка, мясные полуфабрикаты, фастфуд), щавелевая кислота (шпинат, какао, ревень, мангольд), кофе и чай, свинец, хлористый натрий, избыток сахара;
- Дефицит кофакторов: витаминов (A, C, D, E, K, группы B), макро- и микроэлементов (Mg, Mn, P, Cu, Zn, J, Mo, Fe);
- Болезни щитовидной железы и паращитовидных желез;
- Некомпенсированная повышенная потребность в кальции (рост у детей, беременность и лактация, постменопауза);
- Повышенное выведение кальция при использовании мочегонных и слабительных средств, заболевания почек;
- Заболевания желудочно-кишечного тракта (кишечник, желчный пузырь);
- Избыток жирной пищи.
Последствия дефицита кальция
- Сниженная плотность костей, переломы, деформация позвонков, остеоартроз (дегенеративно-дистрофичное повреждение суставов, при котором происходит воспаление хряща и подхрящевой кости), остеопороз (прогрессирующее заболевание скелета со снижением плотности костей и повышением риска переломов);
- Повышенная утомляемость, общая слабость как реакция организма на дефицит кальция;
- Судороги, боли в мышцах;
- Нарушения роста;
- Аллергические реакции;
- Болезнь Кашина-Бека, в списке основных причин, развития которой значится дефицит микроэлементов, поступающих в организм с продуктами и водой, в том числе и кальция;
- Мочекаменная болезнь;
- Нарушения свертываемости крови, кровоточивость.
Остеопороз
Остеопороз на сегодняшний день смело можно назвать «невидимой эпидемией». Это одно из наиболее распространенных заболеваний, которое занимает ведущее место в структуре заболеваемости и смертности населения. Одним из предрасполагающих факторов к развитию этого заболевания является дефицит кальция.
С рождения до 25 лет человек накапливает кальций, депонируя его в костях. Наши кости это своеобразное депо, в котором кальций находится в состоянии динамического равновесия с кальцием кровеносной системы и служит буфером для поддержания стабильного уровня его циркуляции.
После 35 лет организм под воздействием гормона паращитовидной железы «перекачивает» кальций из костей в кровь и к 70 годам теряет до 30% запасов кальция.
Главный показатель здоровья кости – ее плотность. Она поддерживается четким балансом между двумя процессами: образованием кости и ее разрушением (резорбцией). Эти процессы происходят в результате активности основных клеток костной ткани: остеобластов («клеток-строителей»), остеокластов («клеток-разрушителей»), остеоцитов («клеток-интеграторов»), а также ряда клеток костного мозга.
Это динамический процесс, костная ткань постоянно разрушается и обновляется, формируется новая костная ткань взамен старой. Другими словами, происходит ремоделирование костной ткани.
В детском возрасте за счет именно этих процессов происходит рост и увеличение скелета, в этот период образование костной ткани естественным образом преобладает над резорбцией.
В сформировавшемся скелете (зрелый возраст) процессы рассасывания старой кости и образования новой в целом уравновешены. Однако, с возрастом процессы ремоделирования постепенно смещаются в сторону резорбции, и количество рассосавшейся костной ткани начинает преобладать над вновь образованной, в результате чего и происходит постепенная потеря костной массы, что может приводить сначала к возрастной остеопении, а затем и к остеопорозу.
Остеопороз это заболевание скелета, для которого характерно уменьшение костной массы, плотности костей и нарушение их архитектоники, что приводит к снижению прочности костей и, следовательно, увеличению риска переломов.
Факторы риска остеопороза
Немодифицируемые факторы
- Возраст >65 лет
- Женский пол
- Белая раса
- Семейный анамнез
- Предшествующие переломы
- Прием ГКС
- Дефицит эстрогенов и андрогенов
- Менопауза до 45 лет
- Ограничение двигательной активности
Модифицируемые факторы
- Табакокурение
- Низкое содержания кальция в пище
- Алкоголь
- Низкая физическая активность
- Дефицит витамина D
- Низкий (высокий) индекс массы тела или низкая (высокая) масса тела
- Использование нестероидных противовоспалительных препаратов (ибупрофен, диклофенак)
Постменопаузльный остеопороз
К системным гормонам, влияющим на костное ремоделирование, относятся эстрогены, прогестерон, андрогены, кальцитонин, тироксин, гормон роста, паратгормон, кортикостероиды, 1,25(ОН)D3.
Эстрогены играют важную роль в процессах роста скелета и костного гомеостаза как у женщин, так и у мужчин. Эстрогены вызывают активацию костноремоделирующих единиц, торможение костной резорбции и стимуляцию костеобразования.
Дефицит эстрогенов играет важную роль в развитии остеопороза как у молодых женщин с аменореей, так и в постменопаузе.
Для полноценной функции костной ткани в различные периоды жизни женщины крайне важна пиковая костная масса (ПКМ).
Значимое число эндогенных (генетических, гендерных, гормональных) и экзогенных факторов (питание, физическая активность) влияют на достижение надлежащей ПКМ.
Около 40 % ПКМ достигается в период пубертата.
Крайне важны также нормальный гормональный статус, своевременное менархе, регулярный менструальный цикл.
Свыше 90 % ПКМ достигается девочками к 18 годам и мальчиками – к 20.
ПКМ у юношей на 30 % больше, чем у молодых женщин, поэтому женщины более уязвимы, чем мужчины, в отношении развития остеопении и остеопороза. Финальное образование ПКМ происходит приблизительно к 25–30 годам.
И детям и взрослым мужчинам и женщинам, а особенно женщинам в постменопаузе важно следить за гормональным статусом (уровень эстрогенов) и уровнем кальция в организме, контролировать дефициты кофакторов усвоения кальция, чтобы снизить риск возникновения остеопороза.
Ювенильный остеопороз
Ювенильный или подростковый остеопороз внушает серьезные опасения, может развиваться в возрасте 12-16 лет, особенно он опасен у девочек. Девочки, страдающие остеопорозом в подростковом возрасте, могут получить более ранний остеопороз в постменопаузальном периоде и в более тяжелой форме.
Причинами ювенильного остеопороза могут быть дефицит ПТГ, а также широкое потребление ими газированных напитков и фастфуда. Данные напитки содержат избыточное количество фосфата натрия, который туда вводится как умягчитель вкуса.
Избыток фосфата приводит к дисбалансу Ca:P и вымыванию кальция из костей.
Эти напитки также содержат очень много сахара. Сахар, снижая рН крови, способствует экскреции кальция из костей в кровь, для восстановления ее рН.
Также избыток фосфора можно получить с регулярным употреблением мясных полуфабрикатов.
Опасно! Свинец!
Большим риском недостаточного поступления кальция с пищей, либо нарушения его всасывания, у детей является депонирование в костной ткани свинца. Свинец и все его соединения токсичны. Свинец является конкурентным биометаллом по отношению к кальцию. Свинец усиленно накапливается при недостатке кальция и цинка и усугубляет дефицит этих элементов.
Костная ткань кумулирует свинец в наибольших количествах, формируя внутренний дополнительный источник его воздействия на организм, потенцируя таким образом его токсическое влияние.
При физиологическом стрессе и ацидозе (повышении кислотности) может произойти мобилизация свинца из его депо в костной ткани, что увеличивает его содержание в крови и может вызвать отравление даже в острой форме. Доказано, что при снижении уровня кальция в крови организм мобилизует не только его, но и свинец из депо в костях. Период полувыведения свинца из стабильной фракции в костях варьирует от 10 до 16 лет.
Основными путями воздействия свинца на человека являются загрязненные свинцом почва, воздух и вода (в мегаполисах, промышленных центрах, вблизи автомобильных трасс и аэропортов), водопроводная вода из покрытых свинцом труб, игрушки, загрязненные специи, пищевые красители, рыба (тунец).
Не существует безопасных допустимых уровней свинца в организме.
Даже при низких дозах свинцовое отравление влияет на развитие нервной системы у детей и вызывает снижение интеллектуального развития, внимания и умения сосредоточиться, отставание в чтении, ведет к развитию агрессивности, гиперактивности и другим проблемам в поведении ребенка. Эти отклонения в развитии могут носить длительный характер и быть необратимыми.
При отравлении свинцом симптомы незначительны вначале, однако, в дальнейшем могут развиться острая энцефалопатия и необратимые изменения внутренних органов у детей (сердечно-сосудистой системы почек, желудочно-кишечного тракта, кровеносной и репродуктивной систем).
В детском и подростковом возрасте очень важно не допускать дефицита кальция в пище, элиминировать факторы, препятствующие усвоению кальция, а также максимально исключить возможные источники загрязнения свинцом.
Лабораторная диагностика дефицита или избытка кальция
Общая концентрация кальция в сыворотке в норме колеблется от 8,8 до 10,4 мг/дл (2,20-2,60 ммоль/л).
Около 40% всего количества кальция, присутствующего в крови, связано с белками плазмы, преимущественно с альбумином. Остальные 60% включают ионизированный кальций плюс кальций в форме комплекса с фосфатом и цитратом.
Обычно клинические лаборатории предлагают измерение Общего кальция (т. е. включающего все три вида - связанный с белками, комплексный и ионизированный кальций) .
В идеале, следует оценивать ионизированный (свободный) кальций, потому что это физиологически активная форма кальция в плазме, а также его уровень в крови не всегда коррелирует с общим кальцием в сыворотке.
Нормальный диапазон концентрации ионизированного кальция в сыворотке крови несколько различается между лабораториями, но обычно составляет 4,7–5,2 мг/дл (1,17–1,30 ммоль/л). Оптимум находится посередине данных значений.
Как мы уже говорили, кальций жизненно необходим, поэтому его концентрация в крови является достаточно постоянной и жестко контролируется организмом. При недостатке кальция в крови наш организм моментально идет по самому простому пути - “перекачать” его из костей в кровь.
Именно поэтому анализ крови на кальций не может показать реальную картину того, что происходит с нашими костями, не позволяет оценить, имеем ли мы дефицит кальция.
Для наилучшей оценки кальция в организме необходимо подключать косвенную диагностику:
- Кальций в волосах (повышенный кальций в волосах свидетельствует о недостатке кальция в организме)
- Кальций в моче (повышенный кальций в моче означает, что либо кальция поступает слишком много, либо нарушена его абсорбция, также свидетельствует о нехватке магния)
- Маркеры резорбции костной ткани (денситометрия, щелочная фосфатаза)
- 25-гидроксивитамин D в сыворотке крови (методом ХМС)
- Паратгормон, кальцитонин
Потребность в кальции
Суточная норма кальция для человека зависит от нескольких факторов: возраста, пола, наличия заболеваний, особенно желудочно-кишечного тракта с нарушением всасывания различных веществ.
Общая норма кальция в день для ребенка увеличивается с каждым годом жизни. Согласно нормам физиологических потребностей в энергии и пищевых веществах для различных групп населения Российской Федерации, потребность детей в макроэлементе составляет:
- Дети первого года жизни: суточная норма кальция— 400 мг.
- От 1 до 5 лет —600 мг.
- От 6 до 10 лет — 800-1200 мг.
- С 11 до 24 лет —1200 – 1500 мг.
Норма кальция в сутки у грудных детей обеспечивается, если ребенок находится на грудном вскармливании, а рацион матери соответствует правилам питания кормящей женщины, и она сама не страдает от дефицита этого элемента.
Суточная потребность кальция у детей в периоды активного роста скелета резко возрастает, поэтому его дефицит в этот период может привести к серьезным дегенеративным процессам в костях.
Суточная норма кальция для мужчин в возрасте 25-65 лет составляет 1000-1200 мг.
Норма потребления кальция увеличивается у лиц старше 60 лет в связи с повышенным риском развития остеопороза на фоне возрастных изменений и нутритивного дефицита.
Суточная норма кальция для женщин учитывает не только возраст, но и соответствующий ему репродуктивный статус — беременность и период лактации, климакс.
Суточная норма кальция для женщин:
- 25-50 лет - 1000 мг
- Период беременности и лактации - 1200-1500 мг
- При наступлении климактерической паузы - 1500 мг
Суточная норма кальция для женщин после 40 обычно повышается из-за уменьшения концентрации половых гормонов и риска развития остеопороза. При назначении заместительной гормональной терапии во время климактерической паузы, суточная доза корректируется.
Профилактика дефицитных состояний
Ранние симптомы дефицита кальция включают онемение в пальцах рук и ног, судороги и подергивания в мышцах, раздражительность, нарушение когнитивных способностей. Косвенный признак дефицита кальция - аллергические реакции, высыпания на коже.
Избежать кальциевой недостаточности можно с помощью полноценного рациона питания.
Именно питание богатое продуктами, содержащими кальций и кофакторы, помогающие усваивать кальций, должно быть основой достаточного поступления кальция в организм. Также необходимо минимизировать продукты питания, препараты и состояния, ухудшающие всасывание кальция.
Кальций в продуктах питания
В различных ЗОЖ публикациях лидером по содержанию кальция всегда указывается кунжут. В 100 граммах неочищенного кунжута может содержаться до 1,5 грамм кальция.
Однако стоит учитывать, что значительная часть кальция в кунжуте присутствует в форме нерастворимых оксалатов и не будет усвоена организмом.
По разным источникам содержание биодоступного кальция в кунжуте составляет от 2% до 50%. Такой разбег данных, а также другие особенности употребления кунжута делают его недостаточно привлекательным и не едиственным источником кальция. Более подробно о кунжуте мы говорим в другой нашей статье про кунжут.
СОДЕРЖАНИЕ КАЛЬЦИЯ В ПРОДУКТАХ
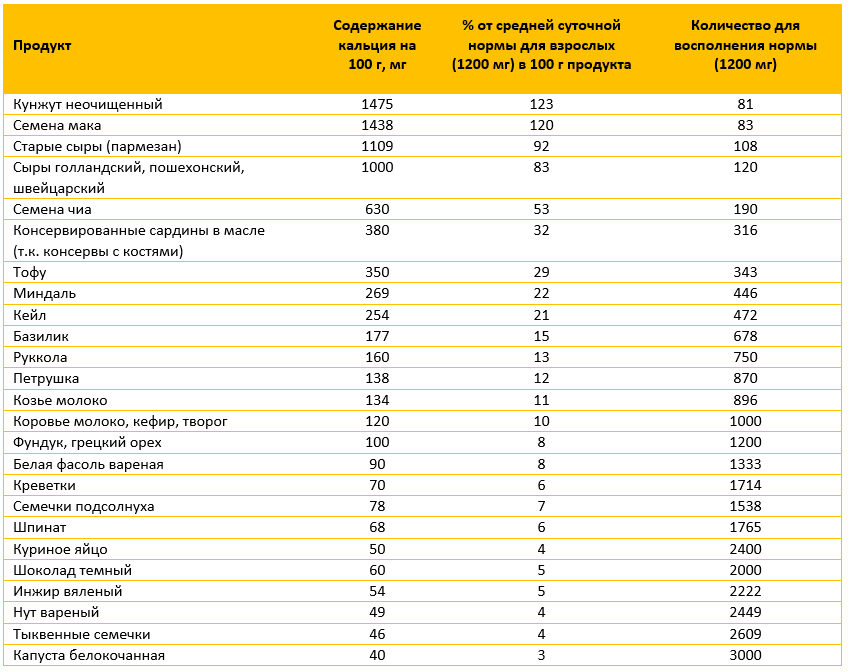
Из табличных данных мы видим, что достаточно сложно удовлетворить суточную потребность в кальции без употребления молочных продуктов, однако, споры вокруг пользы молока не утихают вот уже несколько лет не только в кругах ЗОЖ-активистов, но и в научной среде.
На основании таблицы вы можете предположить, достаточное ли количество кальция поступает в организм ваших детей с пищей.
Молоко
Коровье молоко всегда считалось отличным источником кальция. Однако есть ряд моментов, которые вызывают обеспокоенность относительно возможности применения молока как в чистом виде, так и продуктов его переработки. Читать статью Кальций и молоко
А нужны ли добавки кальция?
У кальция много регуляторов и скрытых механизмов и много факторов, влияющих на его усвоение и адекватное распределение в организме, поэтому к решению о применении добавок, содержащих кальций, нужно подходить крайне осторожно.
Первоначально для восполнения кальция необходимо обратить внимание на полноценное питание, налаживание работы желчного, нормализацию состояния слизистых кишечника и восполнение других нутриционных дефицитов, участвующих в усвоении кальция ( витамин D, магний).
Добавки кальция без налаженной работы кофакторов не будут не только оказывать положительного эффекта, но могут и привести к различным серьезным заболеваниям и патологическим состояниям: мочекаменная болезнь, рак молочной железы, гипертония, дестабилизация атеросклеротической бляшки, образование тромбов, сердечный приступ и др.
Если все же существует необходимость восполнения кальция путем применения добавок, необходимо выбирать форму цитрата кальция.
Заключение
Дефицит кальция является одним из самых распространенных и имеющих серьезные последствия дефицитов. Начальные стадии его развития, как правило, диагностируются с опозданием, а мероприятия по коррекции дефицита кальция задерживаются на несколько лет.
Оставаясь без компенсации в течение длительного времени, дефицит кальция приводит к обменным нарушениям, в том числе остеопении и остеопорозу, повышает риск переломов и онкологических заболеваний.
Здоровый образ жизни, двигательная активность, сбалансированное питание, исключение продуктов, содержащих избыточное количество фосфатов (газировка, мясные полуфабрикаты, фастфуд) и компенсация нутриентных дефицитов, а также здоровье кишечника и желчного пузыря помогут избежать проблем, вызываемых дефицитом кальция либо его некорректным распределением в организме.

Если материал был полезен, вы можете оставить в благодарность любую сумму, которая будет направлена на развитие ONLINE KITCHEN и разработку мобильного приложения с рецептами и полезной информацией для здоровья. Спасибо!

